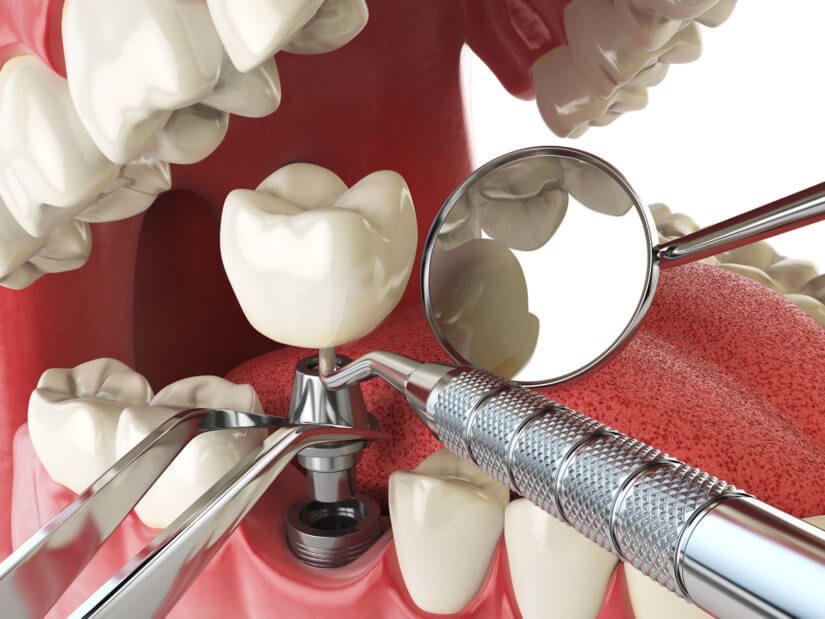
Распространенность таких патологий зубочелюстной системы, как частичное и полное отсутствие зубов, обусловливает высокую потребность в зубном протезировании среди пациентов трудоспособного возраста и составляет до 52% случаев.
Чаще всего среди дефектов зубных рядов встречаются односторонние, двусторонние дистально не ограниченные дефекты, дефекты большой протяженности и полное отсутствие зубов. Ортопедическое лечение таких дефектов с применением традиционных методов протезирования не соответствует возрастающим требованиям пациентов.
Протезирование съемными конструкциями зубных протезов во многих случаях не удовлетворяет пациентов, особенно лиц молодого возраста. По данным целого ряда исследователей, до 26% пациентов не пользуются съемными протезами.
Практически в половине случаев съемные протезы плохо фиксируются (определяется подвижность при жевании). Из всех пациентов, которые обращаются за ортопедической помощью, 86% предпочитают несъемные конструкции зубных протезов.
Последние 25 лет дентальная имплантология занимает важное место в отечественной стоматологии. Развитие данного направления становится возможным благодаря достижениям в области материаловедения и биомеханики, а также в результате изучения закономерностей биологического взаимодействия имплантатов с окружающими тканями.
На данный момент дентальная имплантация характеризуется высокой эффективностью и значительным спектром возможностей, как при замещении дефектов зубных рядов, так и в реабилитации пациентов при полном отсутствии зубов.
Ортопедическая реабилитация стоматологических больных с применением дентальных имплантатов довольно часто бывает ограниченной и сопровождается трудностями.
Прежде всего, это близкое расположение важных анатомических структур, а именно гайморовой пазухи, носовой полости, сосудисто-нервного пучка нижней челюсти.
По статистическим данным, сложное анатомическое расположение встречается в 30-35% случаев, поэтому применение дентальных имплантатов не всегда приводит к устойчивому гарантированному успеху. Вероятность неудовлетворительных результатов, согласно сообщениям различных авторов, варьирует от 6% до 50%.
Длительное отсутствие зубов вызывает вторичные нарушения зубочелюстной системы:
-
Атрофия альвеолярного отростка
-
Вторичные окклюзионные деформации
-
Патологические изменения в височно-нижнечелюстных суставах
-
Изменения объема верхней челюстной пазухи и другие.
Поэтому проведение дентальной имплантации в боковых отделах верхней челюсти нередко бывает затруднено в результате значительной атрофии альвеолярных отростков челюстей.
Дентальная имплантация как метод ортопедической реабилитации стоматологических больных остается одним из ведущих при замещении дефектов зубных рядов. Она направлена не только на восстановление жевательной функции, но и на получение высокого прогнозируемого результата ортопедической реабилитации.
На современном этапе эксперты в области дентальной имплантологии акцентируют внимание на минимизации продолжительности остеинтеграции за счет новейших систем имплантатов, которые обладают остекондуктивнимы свойствами, и за счет создания благоприятных условий для скорейшей остеинтеграции.
Особенности дентальной имплантации в сложных анатомических условиях
Оптимизация хирургического этапа дентальной имплантации как важной ступени подготовки пациента к протезированию существенно повышает качество и эффективность реабилитации и делает более предсказуемым и прогнозируемым результат.
Мы постараемся рассмотреть аспекты применения дентальной имплантации в сложных анатомо-топографических условиях. Изучение особенностей состояния окружающих тканей в участке имплантации, оптимизация репаративной регенерации костной ткани, взаимодействия различных белков и их соотношения, динамики тканевого ответа на имплантат обосновывают необходимость разработки оптимизированного алгоритма хирургического этапа дентальной имплантации.
Ознакомимся с размещением имплантатов в анатомических опорных структурах.
Наклонные имплантаты
Доктор Krekmanov и коллеги в оригинальном исследовании установили 138 имплантатов на 22 атрофичных альвеолярного отростка верхней челюсти. Сорок из указанных имплантатов устанавливались с наклоном в сторону синуса.
Через 6 месяцев имплантаты были раскрыты с последующим изготовлением несъемных конструкций зубных протезов. По результатам четырехлетнего периода функционирования протезов, 5 ненаклонных и один наклонный имплантат были потеряны, демонстрируя процент успеха 92.5% и 95.7% соответственно.
Эти же авторы в другом исследовании установили 75 имплантатов на 22 атрофичных верхних челюстях. 54 имплантата были наклонены, а 21 имплантат был установлен в участках челюстей с подсадкой остеопластического материала.
Три наклонных имплантата были потеряны, не достигнув остеоинтеграции, один был потерян после воздействия нагрузки. Через 18 месяцев процент успеха составил 94,7%.
Авторы предложили версию, что главные преимущества наклонных имплантатов — уменьшение плеча консоли, обеспечение повышенной кортикализации, замечательная первичная стабильность и длительное функционирование имплантата.
Perales и коллеги проводили ретроспективное исследование на 25 пациентах с установкой 101 имплантата, из которых 59 были установлены в осевой позиции и 42 наклонных.
Все пациенты были реабилитированы по изготовлению несъемных зубных протезов. Через 33 месяца наблюдения процент успеха составил 95,2% для наклонных имплантатов против 91,3% для осевых.
Согласно отчету, в 55,2% осложнения были связаны с механическими факторами.
Авторы сделали вывод, что установка наклонных имплантатов с точки зрения биомеханики имеет больший риск осложнений — они связываются с помощью супраструктуры, которая действует как жесткая шина.
Другая терапевтическая возможность в заднем отделе верхней челюсти — это размещение имплантата в крылонебного отростка, в сочетании с установкой имплантата во фронтальном отделе. Данное образование сформировано задней частью верхнечелюстной кости и фронтальным фрагментом вертикальной кортикальной пластинки небной кости.
Крылонебный отросток имеет прочную кортикальной пластинку, которая обеспечивает хорошую первичную стабилизацию имплантата.
Wolfinger и коллеги привели результаты исследований, в которых были размещены 356 имплантатов в крылонебный отросток верхней челюсти, в сочетании с 1461 имплантатом, установленным во фронтальном отделе на 189 беззубых верхних челюстях.
Процент успеха составил 92,1% после среднего наблюдения 5 лет. Из 356 имплантатов, установленных в крылонебный отросток верхней челюсти, 41 имплантат потерян из-за неудачной остеоинтеграции.
Другие авторы, в том числе Vila Biosca, проводили критическое сравнение результатов установки имплантатов в крылонебный отросток по сравнению с результатами установки имплантатов после операции синуслифтинга.
Nocini и коллеги представили клинический случай, в котором они описывают установку имплантатов в крылонебный отросток верхней челюсти, используя при этом модифицированную остеотомию.
Осуществляя установку имплантатов под углом в 20 градусов, они адаптировали модифицированную остеотомию к анатомии ротовой полости, таким образом сокращая риск повреждения губ или слизистой оболочки щеки и одновременно облегчая работу оператора.
Ограничения, связанные с атрофией альвеолярного отростка, и проблемы со стороны кости, возникающие при синус-лифтинге, подталкивают исследователей к поиску альтернативных способов дентальной имплантации.
Установка имплантатов в скуловую кость — относительно новая техника, которая предусматривает расположение двух имплантатов с обеих сторон, имеющих длину 35-55 мм, которые, проходя через транссинусовую траекторию, прочно фиксируются в скуловой кости.
Эти имплантаты, как правило, комбинируются как минимумом с двумя имплантатами, установленными во фронтальном отделе, и фиксируются пластиночным протезом.
Aparicio и коллеги, основываясь на сериях клинических исследований 29 случаев, описали основные характеристики этой техники показания к ее применению, хирургический протокол и клинические этапы изготовления протеза.
Parel опубликовал ретроспективное исследование, включавшее 65 имплантатов, установленных в скуловой кости у 27 пациентов. Через 6 лет наблюдения ни один из имплантатов ни был потерян, процент успеха достиг 100%.
Stella и Warner описали вариант техники, которая предусматривает установку имплантата, минуя гайморову пазуху, по контуру малярной кости с фиксацией в скуловой кости.
Этот подход исключает создание окна в стенке гайморовой пазухи и облегчает установку имплантата, проводя ее над альвеолярным отростком в области первого моляра, под более вертикальным углом.
Данная техника дентальной имплантации была применена у пациентов с полной первичной адентией в результате генетических изменений или синдромов.
Balshi и Wolfinger описывают случай реабилитации 20-летнего пациента с эктодермальной дисплазией путем установки двух имплантатов в скуловую кость в сочетании с размещением четырех имплантатов во фронтальном отделе верхней челюсти, избегая любых реконструктивных операций.
Наращивание дна гайморовой пазухи
Данная оперативная методика — одна из наиболее широко применяемых в реабилитации пациентов с атрофией альвеолярного отростка боковых отделов верхней челюсти, с точки зрения прогнозируемого конечного результата.
Основной целью этой операции является увеличение толщины альвеолярного отростка в области дна гайморовой пазухи при атрофии альвеолярного отростка верхней челюсти, что делает возможным установку в будущем имплантатов.
Такая хирургическая процедура — это стандартное асептический мероприятие, которое осуществляется либо под местной или общей анестезией.
При дентальной имплантации врачу приходится сталкиваться с трудностями, которые связаны с анатомическими и возрастными особенностями челюстей.
Для врача-имплантолога установка дентального имплантата на верхнечелюстной кости бывает затруднительным из-за атрофии альвеолярного отростка или при пневматическом типе строения верхнечелюстных пазух.
Для увеличения высоты альвеолярного отростка, как в боковом, так и во фронтальном отделах, можно использовать различные методы:
-
Поднятие дна верхнечелюстной пазухи (синус-лифтинг)
-
Поднятие дна носовой полости (антропластика или антро-лифтинг)
-
Костная пластика (использование остеопластических материалов на атрофированной части альвеолярного отростка).
При атрофии альвеолярных отростков челюстей в качестве остеопластического материала для наращивания кости и реконструкции альвеолярных отростков используют как ауто- или аллокость, так и ксеногенные (Остеоматрикс) в виде костных чипсов и др.
Проведение реконструктивно-восстановительных операций для наращивания альвеолярного отростка осуществляется по стандартным правилам костно-пластических операций с разной фиксацией подсаживаемого материала.
В зависимости от типа, размера и локализации костной атрофии альвеолярного отростка Тюлан и Патарая (2001) предлагают следующие классификации клинических форм:
-
Анатомические разновидности: горизонтальная резорбция (уменьшение толщины альвеолярной стенки, которая превращается в тонкую пластинку, сохранив при этом достаточную высоту), вертикальная (приводит к потере высоты альвеолярного отростка и наблюдается после травматического экстракции) и смешанная резорбция (одновременное уменьшение высоты и толщины альвеолярного гребня).
-
Топографические формы: одиночная (отмечается дефицит костной ткани в области одного зуба, чаще в области резцов), сегментарная (встречается в дистальных отделах альвеолярного отростка) или полная (наблюдается по всей челюсти).
Особое место занимает планирование операции при отсутствии премоляров и моляров, когда для установки имплантатов высота нижней стенки пазухи менее 10 мм.
В этом случае при несоблюдении элементарных правил, когда для установки имплантата в области премоляра или моляра на верхней челюсти необходима минимальная высота кости составляет 8-10 мм (особенно в непосредственной близости от синуса) рассчитывать на положительный результат невозможно.
На основании накопленного практического опыта отечественных и зарубежных авторов подобные случаи дефицита кости верхней челюсти разделяют на 4 группы.
Первая группа — высота альвеолярного отростка верхнечелюстной кости составляет 10 мм и более. Здесь возможна установка дентальных имплантатов по обычной методике.
Вторая группа — высота альвеолярного отростка верхней челюсти в пределах 6 - 8 мм. В таких случаях возможно применение имплантата длиной 8 мм и получить бикортикальную фиксацию. После установки дентального имплантата обязательным условием является достаточная первичная стабилизация.
Третья группа — высота альвеолярного отростка составляет от 5 до 7 мм. В подобных случаях необходимо проведение классической операции синус-лифтинга. Дно верхнечелюстной пазухи повышается на несколько миллиметров, чтобы высота альвеолярного отростка составила 8-10 мм.
Образовавшуюся полость можно заполнять ауто- или аллокостью, ксеногенными остеопластическими материалами или биокерамикой. Высота альвеолярного отростка в 5-7 мм является необходимым условием для первичной костной фиксации дентального имплантата со стороны альвеолярного гребня.
Четвертая группа — высота альвеолярного отростка верхнечелюстной кости составляет менее 4 мм. В подобных случаях установка дентальных имплантатов является проблематичной ввиду того, что не представляется возможным обеспечить даже минимальную первичную костную стабилизацию имплантата.
Рекомендуется на первом этапе проводить классический синус-лифтинг без установки имплантатов, только заполняя полость остеопластическим материалом (Остеоматрикс).
Второй этап выполняется через 8-12 месяцев: производится установка дентальных имплантатов. К сожалению, в этой группе отмечается высокий процент неудач, а основным недостатком следует считать то, что срок лечения больных увеличивается в 3-4 раза, то есть составляет от полутора до трех лет.
Исходя из ранее сказанного и в зависимости от степени атрофии альвеолярных отростков, можно использовать классификацию, предложенную Misch (1987). В зависимости от степени выраженности атрофии альвеолярных отростков верхнечелюстных костей исследователь разделил обследуемых на 4 группы.
По классификации Cawood (1998) можно выделить 5 классов состояния верхнечелюстных пазух в зависимости от величины резорбции костной ткани альвеолярного отростка.
Операция наращивания толщины альвеолярного отростка за счет поднятия дна гайморовой пазухи верхней челюсти очень подробно описана Boyne и James с применением аутогенного костного материала, содержащего собственно кость и костный мозг.
Увеличение толщины дна гайморовой пазухи в современной стоматологической практике, осуществляется двумя путями. Это классический подход, когда вход в гайморову пазуху достигается через латеральную стенку, как описано Tatum в 1986. Или же использование методики доступа через альвеолярный отросток, разработанной Summers.
При методе закрытого увеличение толщины альвеолярного отростка большое неудобство доставляет возникновение сконцентрированного давления, создаваемого остеотомом или фрагментами разрушенной кости на очень маленькую площадь.
Довольно часто это приводит к перфорации мембраны Шнайдера. По этой причине применение метода ограничено теми клиническими случаями, где требуется поднятие мембраны не более чем на 3-5 мм.
Была предпринята попытка разработать методику не только контролируемого, минимально инвазивного доступа к верхнечелюстной пазухи, но также осторожного отделения большого участка слизистой оболочки, обеспечивая повышение мембраны Шнайдера до 10 миллиметров и более, в случаях значительного дефицита костной ткани.
Рабочая группа профессора Benner разработала и внедрила в стоматологическую практику новую методику и набор хирургических инструментов для поднятия мембраны с помощью воздушного шара — баллонный синус-лифтинг (БСЛ).
Во многих клинических ситуациях боковой отдел верхней челюсти представлен костью III или IV типа. Это пористая кость, содержащая много губчатого вещества, и недостаточная по толщине кортикальная пластинка, усложняющая процесс установки имплантатов.
Это отмечается в клинических ситуациях, где наблюдается катастрофическая атрофия костной ткани альвеолярного отростка. Выбор соответствующей длины имплантата ограничен близким расположением гайморовой пазухи верхней челюсти.
Прогнозировалось, что через время после удаления зубов или корней количество костной ткани должно измениться в сторону уменьшения вследствие атрофии гребня альвеолярного отростка и расширения гайморовой пазухи, что повлияет на качество кости.
Профессором использовалась методика DASK — минимально инвазионная техника открытого синус-лифтинга, без риска повреждения мембраны.
Открытый синус-лифтинг по методике DASK применяли в тех клинических случаях, когда имеется значительная атрофия альвеолярного отростка боковых отделов верхней челюсти и толщина дна гайморовой пазухи составляет порядка 1-3 миллиметров.
Чтобы установить 2-3 имплантата, необходимо обеспечить контакт остеопластического материала минимум с тремя костными стенками пазухи. Ранее с этой целью в латеральной стенке делали окно, чем ослаблялась латеральная стенка гайморовой пазухи.
Техника DASK предусматривает возможность создания одного или двух окон на латеральной стенке гайморовой пазухи, в зависимости от количества устанавливаемых имплантатов.
Заключение
В последние годы благодаря новейшим разработкам и технологиям в предимплантационной подготовке пациента с целью создания адекватного объема костной ткани, а также благодаря совершенствованию поверхности имплантатов, удалось значительно улучшить хирургический протокол методики дентальной имплантации.
Как результат такого усовершенствования было достигнуто прогнозируемое использование остеопластических материалов при операции синус-лифтинга, что позволяет устанавливать имплантаты в области моляров верхней челюсти.
Оптимизация хирургического этапа дентальной имплантации при подготовке пациентов к протезированию существенно повышает качество и эффективность реабилитации и делает более предсказуемым клинический результат.

